Prothèse de genou à Paris
La prothèse du genou
Avec le temps qui passe , le poids ou plutôt le surpoids, parfois l hérédité, ou encore le travail physique, toutes les articulations et particulièrement celles qui nous portent s'usent. Cette usure c'est ce qu' on nomme arthrose.
Après avoir essayé le traitement médical pour traiter cette arthrose et face à son échec, le traitement de référence est la solution chirurgicale.
Le principe de la prothèse de genou est de "ressurfaçer" les deux extrémités osseuses que forment l articulation.
L épaisseur totale de la prothèse correspond exactement à l' épaisseur de l 'usure. Un peu comme si on appliquait un nouveau papier peint sur le mur de votre chambre après avoir retiré le papier usé précédent.
Informations concernant
LES PROTHESES TOTALES DE GENOU
(Prendre sa décision, guide pratique)
Vous souffrez du genou et le chirurgien consulté vous a proposé le remplacement de votre articulation par une prothèse totale.
Afin de prendre la décision de vous faire opérer en toute connaissance, vous devez être informé(e) des risques encourus et des suites normalement prévisibles de l’intervention.
Qu’est-ce que le genou ?
Le genou désigne l'articulation située entre le fémur(os de la cuisse) etle tibia (os de la jambe), il fonctionne à peu près comme une charnière, avec des mouvements qui permettent de fléchir et d’étendre la jambe. Cette articulation est indispensable à la marche, la pratique des escaliers, l'accroupissement et toutes les activités sportives.
Le genou est composé de trois os, le fémur, le tibia, la rotule (ou patella). Il est stabilisé quelle que soit sa position, par plusieurs ligaments situés de chaque côté, mais aussi au centre de l’articulation (classiquesligaments croisés).
Les ménisques s’interposent entre le fémur et le tibia et servent d’amortisseur. La rotule est située devant l’extrémité inférieure du fémur et coulisse dans une gorge : c’est la troisième articulation (fémoro-patellaire). La rotule est solidaire du muscle quadriceps et est reliée au tibia par un tendon (ligament patellaire) ; elle transmet et augmente la force musculaire du quadriceps lors de l’extension du genou (effet de poulie). Les muscles situés en arrière de la cuisse assurent la flexion du genou. Le cartilage de l’une ou de plusieurs de ces trois articulations peut être altéré.
Dans quelles maladies met-on en place une prothèse totale de genou ?
L’atteinte de votre genou peut avoir différentes origines :
- L’arthrose du genou est une maladie fréquente qui touche plus d’une personne sur quatre après 65 ans. Elle entraine une destruction progressive du cartilage articulaire du genou.
- Les rhumatismes inflammatoires peuvent entraîner la destruction du cartilage du genou, souvent en association avec d’autres articulations.
- La nécrose : c’est une partie des os du genou, souvent au fémur qui meurt en perdant sa vascularisation (équivalent d’un infarctus).
- Des séquelles de maladie de l’enfance peuvent enfin favoriser la dégradation du cartilage du genou.
Y-a-t-il une alternative à l’opération ?
L’usure du cartilage (interposé entre fémur et tibia) entraine une dégradation des ménisques et la déformation du membre inférieur peut s’aggraver.
L’articulation s’enraidit et une boiterie apparaît. Les douleurs sont localisées sur une partie ou tout le genou selon l’endroit où le cartilage s’use.
Votre genou peut se dérober, gonfler (épanchement de synovie). La mobilité se réduit et dans certains cas, il n’est plus possible d’étendre à fond le genou (flessum). L’aggravation est constante mais sa rapidité varie d’une personne à l’autre.
Il n’existe aucun traitement médical à ce jour qui permet d’éviter l’arthrose. Il est parfois possible de ralentir son évolution en évitant les sports et les activités qui sollicitent trop le genou et en diminuant une éventuelle surcharge liée à un excès de poids.
Si les médicaments pour lutter contre la douleur, les anti-inflammatoires, voire des infiltrations (corticoïdes, acide hyaluronique) ne sont plus efficaces, une intervention chirurgicale est alors discutée.
Quand l'usure est trop importante ou elle touche plusieurs zones, c'est une prothèse totale de genou que votre chirurgien a décidé de mettre en place.
En l’absence de traitement, l’évolution habituelle est l’aggravation progressive plus ou moins rapide de cette atteinte avec diminution de l’autonomie et invalidité croissante.
Votre chirurgien ne prendra cette décision qu’en accord avec l’anesthésiste si votre état de santé est compatible avec cette attitude. N’hésitez pas à poser toutes les questions si cette orientation vous est proposée.
Quels examens pour l’opération ?
Le chirurgien vous a prescrit un bilan radiographique, parfois un scanner ou une IRM
L’anesthésiste vous demandera de faire une prise de sang, un examen cardiovasculaire en fonction de votre âge et parfois d’autres examens selon vos antécédents.
Votre intervention
L’anesthésie ?
L’intervention est pratiquée sous anesthésie générale, ou anesthésie du bas du corps (rachianesthésie ou anesthésie péridurale). C’est le médecin anesthésiste qui vous précisera, lors de sa consultation préopératoire, les modalités, les bénéfices et les risques de l’anesthésie choisie. Il faudra impérativement lui signaler tous vos antécédents médicaux, allergies, et préciser votre état dentaire.
Il vous parlera aussi des moyens mis en œuvre pour diminuer au maximum la douleur après l’intervention.
N’hésitez pas à lui poser toutes les questions que vous jugerez utiles.
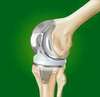
Comment se déroule l’opération ?
L’articulation est ouverte en avant du genou, les cicatrices varient en fonction de votre corpulence et de la déformation du membre.
Pour préparer les os, la rotule est déplacée temporairement sur le côté du genou et une série d’instruments permet de couper les os avec précision.
La prothèse se compose d’une pièce fémorale métallique qui reproduit la surface articulaire du fémur, d’une embase tibiale métallique recouverte d’une pièce en polyéthylène (polymère très résistant) qui s'interpose entre le fémur et le tibia.
Ces différents composants sont soit fixés par un ciment acrylique (sorte de résine à prise rapide), soit sans ciment, la fixation se fait par l’os lui-même qui repousse dans toutes les anfractuosités de la prothèse et ainsi la stabilise.
Votre chirurgien lorsqu'il vous a examiné et qu’il a regardé votre bilan radiologique a fait le choix du modèle de prothèse adapté à votre cas .
Les évènements qui peuvent perturber le bon déroulement de votre intervention
Un acte chirurgical n’est JAMAIS un acte anodin. Quelles que soient les précautions prises, le « risque zéro » n’existe pas. Lorsque vous décidez de vous faire opérer, vous devez en avoir conscience et mettre en balance les risques avec le bénéfice attendu d’une intervention (= balance bénéfice/risque). Il est impossible d’établir une liste exhaustive des complications.
IL EST DONC INDISPENSABLE D’EN PRENDRE CONNAISSANCE EN CONSIDERANT QUE, MEME PEU FREQUENTES, ELLES PEUVENT VOUS CONCERNER.
Votre chirurgien est là pour accompagner votre choix, il est à votre disposition pour vous fournir toute l’information nécessaire avant l’intervention, vous assurer qu'il fera tout son possible pour réaliser le geste technique le plus parfait possible et qu'il prendra en charge les suites opératoires en association avec le médecin anesthésiste.
Aussi inconfortable que cela puisse être pour vous, il peut, en cas d’événement imprévu, être amené à reporter, interrompre ou modifier votre intervention.
Votre anesthésiste veillera à prendre toutes les précautions pour adapter votre anesthésie et l’encadrement médical de vos suites opératoires à votre état de santé.
La prothèse de genou est quasiment sous la peau, le tabac perturbe la cicatrisation, il est donc indispensable d’arrêter de fumer au moins un mois avant l’opération.
Votre chirurgien a choisi la prothèse de genou qui semble la plus adaptée à votre cas, cependant, il peut arriver que la qualité de vos os, de vos ligaments, l’importance de l’usure nécessite des gestes complémentaires voire un changement de type de prothèse ou une nouvelle intervention.
Des complications peuvent survenir pendant l’intervention :
Malgré toutes les précautions lors du geste chirurgical, il peut se produire, dans de rares cas, des complications, souvent aussitôt soignées par un traitement adapté :
- Le saignement des tissus (y compris de l’os) au cours de l’intervention est normal.
- Une lésion ligamentaire ou tendineuse peut survenir dans certains cas difficiles, elle peut nécessiter des gestes complémentaires et modifier les suites opératoires.
- Une blessure des vaisseaux, surtout dans les cas complexes, peut être à l’origine de saignements très importants et avoir des conséquences vitales. Une suture ou un pontage de la lésion est alors nécessaire.
- Une fracture peut survenir au cours de l’intervention.
- Une blessure de nerfs peut entraîner des troubles durables voir définitifs tels qu’une paralysie partielle du membre inférieur.
- Durant l’intervention, l’évaluation de votre état osseux, de celui de vos ligaments et de l’importance de l’usure peuvent amener votre chirurgien à des gestes complémentaires voire à changer le type de prothèse initialement prévue.
Complications pouvant survenir à distance de l’intervention :
Complications précoces :
- Hémorragies secondaires et hématomes qui n’entraînent que rarement une ré intervention.
- La cicatrisation peut être perturbée sur certaines zones en particulier.
- Infection de la région opérée (= infection du site opératoire) : La survenue d’une infection de la zone opératoire allant jusqu’à la prothèse est une complication rare mais dont le traitement est complexe et contraignant.
o Lorsqu’une prothèse est infectée, elle peut être lavée chirurgicalement (suivi d’un traitement antibiotique) si le diagnostic d’infection est posé tôt mais il arrive souvent qu’elle doive être enlevée notamment si le diagnostic d’infection est retardé. Elle peut alors être remplacée immédiatement, ou, selon le type d’infection, après plusieurs semaines d’un traitement antibiotique. - La mise en place d’une prothèse de genou favorise pendant quelques semaines la formation de caillots sanguins au niveau des veines des membres inférieurs (= thrombose veineuse ou phlébite).
o Pour prévenir ce risque un traitement qui rend le sang plus fluide (= anticoagulant) vous sera prescrit et peut nécessiter une surveillance par des prises de sang régulières. Ce traitement est efficace, mais n’élimine pas complètement le risque de phlébite. Un lever précoce avec appui est un facteur essentiel de prévention des phlébites lorsqu’il est possible. - Une cicatrice boursouflée et gênante (chéloïde) peut se former en cas de prédisposition ou après une infection de la plaie
- Certaines cicatrices restent sensibles et il est fréquent que plusieurs zones autour de celles-ci aient perdu un peu de leur sensibilité rendant inconfortable la position à genoux.
- Des tendons autour de la prothèse peuvent être irrités. Cela peut entraîner des douleurs lors de certains mouvements et nécessiter divers traitements, voire un nouveau geste chirurgical.
- La récupération d’une bonne mobilité est importante, la rééducation commence immédiatement après votre opération. Il est nécessaire de plier rapidement le genou, de pouvoir l’étendre complètement sinon la cicatrisation créera des adhérences qui limiteront la mobilité de votre genou.
Complications tardives :
- Usure : Au fil du temps, la prothèse s’use (polyéthylène). Cette usure peut être bien tolérée, mais elle va s’aggraver avec le temps et l’activité.
- Le descellement : L’usure peut parfois abimer l’os autour de la prothèse et altérer la fixation de celle-ci, aboutissant progressivement à son descellement, le plus souvent accompagné d’une réapparition de douleurs et d’une boiterie.
- L’os avec son vieillissement peut se fissurer ou casser autour de la prothèse.
- Les composants de la prothèse peuvent se luxer (les pièces se déplaçant de leur position initiale)
- L’instabilité fémoro-patellaire (subluxation ou déplacement latéral de la patella, voire luxation avec perte de contact complet entre la trochlée fémorale et la patella) peut survenir après un délai variable.
Remplacement de la Prothèse :
- Lorsqu’une prothèse se détériore, il faut en général la remplacer. Les modalités de ce remplacement (= reprise de prothèse de genou) sont très variables, allant du plus simple au plus compliqué.
Toutes les complications citées peuvent imposer de réaliser des traitements complémentaires, médicaux ou chirurgicaux adaptés à votre état.
Suites habituelles et conditions de vie après une prothèse totale de genou
Comment vit-on avec une prothèse de genou ?
Dans la plupart des cas on vit normalement avec une prothèse totale de genou, mais cela nécessite toutefois quelques précautions. Seul votre genou a été remplacé, mais le reste de votre organisme est inchangé et vous devrez adapter votre activité à votre condition physique.
Il faut le plus souvent plusieurs mois pour tirer tout le bénéfice de l’opération.
En pratique il faut attendre au moins 6 mois pour que le résultat soit obtenu avec parfois un genou "oublié". Au-delà de ces 6 mois il n’est pas rare que le genou reste sensible et fatigable à l’occasion d’efforts prolongés, d'accroupissement ou de position "à genoux". Ceci ne doit pas vous décourager. Le temps de la cicatrisation, de l’adaptation de votre squelette à votre prothèse et de la récupération de votre souplesse et de votre force est long.
La conduite automobile : Plusieurs études ont montré qu’après l’intervention, il est nécessaire d’attendre quatre à six semaines, pour retrouver les réflexes nécessaires à une conduite sûre.
Le sport : Non seulement le sport n’est pas contre-indiqué mais, au contraire, la pratique d’un sport d’entretien adapté à votre état général vous sera bénéfique.
La marche, la course prudente, le vélo, la natation, le golf seront les bienvenus. Par contre, les sports qui soumettront votre articulation à des traumatismes (ski, football, rugby), à des mouvements extrêmes ou des impacts violents, (parachutisme, sports de combat...) peuvent être dangereux pour votre prothèse plus encore qu’ils l’étaient pour votre genou « naturel ». Parlez-en avec votre chirurgien.
Votre intervention en pratique :
1) Préparation à l’intervention :
- Les traitements médicaux : Si vous suivez un traitement médicamenteux, celui-ci doit être signalé à votre anesthésiste car il doit parfois être modifié ou interrompu pour préparer votre intervention. Les traitements qui modifient votre coagulation (aspirine, Plavix, anticoagulants (Sintrom, Préviscan, Pradaxa, Xarelto, Eliquis...) nécessitent souvent des adaptations afin d’assurer votre sécurité.
- Les consignes préopératoires :
o Respectez les consignes que vous a donné votre anesthésiste.
o N’oubliez pas d’apporter les examens qui ont été prescrits : examens sanguins, radiographies, examens dentaires et cardiaques.
o Apportez aussi les appareillages qui vous ont été conseillés : béquilles, bas de contention, coussins de glace.
o Il n’est pas exceptionnel que les deux genoux soient atteints. Si le genou opposé devenait plus gênant et que vous souhaitiez changer le côté de votre intervention, il est indispensable que vous préveniez votre chirurgien à l’avance. En effet, le matériel nécessaire à une intervention de l’autre côté pourrait ne pas être disponible et votre dossier doit être modifié pour éviter tout risque de confusion.
o Si des consignes de toilette ou de préparation de votre peau vous ont été données, il est important de les respecter.
2) L’hospitalisation :
Au moment de votre admission, il faut signaler tout événement qui aurait pu arriver depuis votre dernière consultation : toute maladie (en particulier toute infection), problème de peau (plaie, infection, rougeur), tout changement de votre traitement médicamenteux, infiltration de votre articulation, prise d’un traitement qui vous avait été déconseillé, oubli d’un examen que vous deviez réaliser. Il est parfois préférable de différer votre intervention si votre sécurité est en jeu.
Lors de votre hospitalisation, votre nom, l’intervention pour laquelle vous êtes hospitalisé(e), le côté de l’opération, vous seront demandés à de nombreuses reprises (certains chirurgiens appliquent sur la zone opérée ou à proximité une ou plusieurs marques avec un feutre dermographique). Il s’agit de précautions obligatoires qui ont démontré leur efficacité pour assurer votre sécurité.
Durant la durée de votre hospitalisation, vous serez pris en charge par votre chirurgien, l’anesthésiste, et le personnel médical et paramédical de l’établissement. Respectez scrupuleusement les consignes qu’ils vous donneront car elles vous protègent. Si vous ne les comprenez pas, n’hésitez pas à demander des explications.
La durée de l’hospitalisation dépend de l’intervention pratiquée, des suites opératoires, de votre état général, mais aussi des conditions de votre retour à domicile.
À la sortie de l’hôpital ou de la clinique, vous pouvez regagner votre domicile ; toutefois dans certains cas il pourra vous être proposé un séjour en centre de convalescence (si vous vivez seul(e) par exemple) ou en centre de rééducation (en cas de rééducation difficile).
3) Le retour à domicile :
Dès votre retour, contactez votre médecin traitant : l’établissement dans lequel vous avez été hospitalisé est un milieu médical très sécurisé, votre domicile est au contraire un univers moins protégé. L’aide de votre médecin traitant doit accompagner cette transition. Remettezlui les courriers de votre chirurgien et de votre anesthésiste s’il ne les a pas déjà reçus par la poste. Deux points doivent être particulièrement surveillés :
A. Cicatrice et fils ou agrafes :
Un pansement est le plus souvent réalisé le jour de la sortie. N’y touchez pas. Il protège la cicatrice. Il sera renouvelé par une infirmière de ville à domicile ou à proximité de chez vous selon les consignes de votre chirurgien. Les fils, selon l’habitude du chirurgien, peuvent être :
- Résorbables : ils se résorbent tous seuls. Dans ce cas, le pansement est retiré entre le dixième et le quinzième jour puis la cicatrice reste le plus souvent à l’air libre.
- Non résorbables (ou agrafes) : ils doivent être retirés. Il n’est pas nécessaire de revenir à la clinique ou à l’hôpital pour cela. Une infirmière de ville est tout à fait compétente pour effectuer ce geste. L’ordonnance de votre chirurgien ou de votre médecin lui explique comment renouveler les pansements et quand retirer les fils (habituellement à partir du quinzième jour postopératoire).
B. Traitement médical
- Les médicaments contre la douleur (= antalgiques) : habituellement le genou est assez douloureux. La zone opératoire est rarement indolore avant le troisième ou quatrième mois, ce qui est normal. Votre anesthésiste, votre chirurgien ou votre médecin vous ont donc prescrit des antalgiques. S’ils ne sont pas suffisants ou si vous ne les tolérez pas (douleurs abdominales, nausées, vomissements...), parlez-en à votre médecin traitant. Dans tous les cas, l'application de glace par attelles réfrigérées agit bien sur la douleur, même à distance de l'opération. Pour éviter toute brulure de la peau, un tissu doit être interposé entre les coussins de glace et la peau.
- Les anticoagulants : Ils sont indispensables pour diminuer le risque de phlébite et d’embolie pulmonaire, mais ils sont potentiellement dangereux. En excès, les anticoagulants peuvent occasionner des hémorragies ou des hématomes. En quantité insuffisante, ils ne protègent plus ou protègent moins bien contre le risque de phlébite. Il ne faut jamais en modifier la dose ni la fréquence de prise vous-même. Ce traitement peut nécessiter une surveillance par des prises de sang régulières obligatoires. La surveillance de ce traitement est confiée à votre médecin traitant.
4) La rééducation :
- Les habitudes varient selon les chirurgiens et les techniques utilisées. Elles sont adaptées à vos progrès lors de votre hospitalisation et à chaque cas. Suivez les consignes de votre chirurgien.
- Trois points sont importants au cours de la récupération après mise en place d’une prothèse de genou :
o La reprise de la marche avec appui progressif sur le côté opéré. L’usage de deux cannes anglaises (cannes avec appui sur les avant-bras) peut se justifier au début avec un abandon progressif d'une des deux en fonction de vos progrès. Ensuite, si une canne simple vous parait utile, n’hésitez pas à la prendre pour éviter une chute, tant que vous n’aurez pas totalement récupéré la fonction du genou. De plus une canne ou une béquille signalera votre vulnérabilité temporaire et pourra vous éviter les bousculades.
o La récupération d’une bonne mobilité de votre genou en flexion et extension est indispensable dans la vie quotidienne. Il faut plier à 120° pour mener une vie normale, mais les possibilités de récupération sont aussi fonction de l'amplitude de flexion que vous aviez avant l'opération. Il est parfois nécessaire de faire des postures pour étendre à fond le genou (votre kinésithérapeute vous expliquera la manière de les réaliser).
o La récupération d’une bonne force musculaire des muscles de la cuisse permet d'éviter que le genou se dérobe. Votre opération a restauré le fonctionnement de votre articulation mais personne, à commencer par votre chirurgien, ne peut la remettre en marche à votre place. Prévention des infections : Une prothèse est un matériel inerte que vos défenses immunitaires ne peuvent protéger si une bactérie vient s’y fixer. Lors d’une infection à distance (plaie infectée, infection urinaire, gynécologique, dentaire, cutanée, etc.) ou lors d’une autre intervention chirurgicale même anodine (chirurgie dentaire, par exemple), des bactéries peuvent passer dans le sang et venir se fixer sur votre prothèse. Signalez donc avant tout soin que vous êtes porteur d’une prothèse et signalez toute fièvre ou infection à votre médecin traitant afin qu’elle soit traitée rapidement.
5) questions souvent posées par les patients :
- « Comment sera ma cicatrice ?» Elle mesurera entre 15 à 30 centimètres sur la partie antérieure du genou. Cela dépend de votre corpulence, de la forme de vos jambes, de l'existence ou non de cicatrices, de votre musculature et d'autres facteurs comme l'enraidissement du genou.
- « J’ai encore du mal à monter et descendre les marches, j’ai tendance à boiter lorsque je suis fatigué ou que je suis resté assis longtemps, est-ce normal ? » : Les muscles mettent un temps plus ou moins long à retrouver leur tonus surtout lorsque l’articulation est encore douloureuse. Les réflexes qui vous permettent de tenir debout et d’éviter de trébucher sont perturbés ce qui augmente le risque de chute. C’est pourquoi il faut souvent plusieurs semaines ou mois pour retrouver une force normale.
- « Puis-je voyager ?» : Oui mais il est sans doute sage d’attendre la 6ème semaine. Attention aux longs voyages, ils favorisent les phlébites et peuvent nécessiter un traitement anticoagulant. N’hésitez pas à interroger votre médecin traitant. En avion, dégourdissez-vous les jambes toutes les 2 heures et portez des bas de contention.
- « Est-ce que je risque de faire sonner les portiques détecteurs de métaux dans les aéroports ? » : Oui : Aucun document médical n’est conseillé par les services de sécurité des aéroports. La police de sécurité saura localiser votre prothèse par les détecteurs de métaux.
- « Puis je me mettre " à genoux " » : Oui : La position à genoux est possible mais très souvent et longtemps inconfortable, l'utilisation d'un coussin ou d'une genouillère est souvent utile. Il faut cependant effectuer un test avec un accompagnant de façon à s'assurer que le relèvement est facile.
- « Ma prothèse peut-elle faire du bruit ? » Oui : On laisse souvent un petit jeu dans l'articulation et le composant fémoral en métal peut lors de certains mouvements frapper sur le polyéthylène laissant entendre un léger claquement. Votre chirurgien pourra vous rassurer.
- « Quelle est la durée de vie de ma prothèse ? » Il est peu probable que votre prothèse doive être changée, Avec un recul de 10 ans 95% des patients ne sont pas réopérés.
- « Devant quels signes dois-je m’inquiéter ? »
o La réapparition d’une douleur ou d’un gonflement du genou
o Une température élevée
o Un gonflement et une rougeur ou un écoulement au niveau de la cicatrice. Une zone noirâtre sur la cicatrice (nécrose) doit vous refaire prendre contact avec votre chirurgien.
o Une douleur du mollet
o Une oppression respiratoir
o Et d’une façon générale, tout symptôme nouveau. Sans attendre, appelez un médecin (de préférence, votre médecin traitant). Si vous ne parvenez pas à le joindre, contactez l’établissement où vous avez été opéré.
